
Contenu
Le tétanos est une infection bactérienne grave mais évitable qui affecte les nerfs. Communément appelée lockjaw, la maladie se propage par contact avec un objet ou une surface qui a été contaminé par Clostridium tetani. La transmission est le plus souvent le résultat d'une plaie perforante qui permet à la bactérie d'accéder facilement à l'organisme.Le tétanos peut être évité avec un simple vaccin. Cependant, si vous n'avez pas été vacciné et êtes infecté, la maladie peut provoquer des spasmes musculaires allant de légers à potentiellement mortels.
Il n'y a actuellement aucun test sanguin disponible pour diagnostiquer le tétanos. En tant que tel, le traitement commencerait dès l'apparition des symptômes et pourrait inclure une antitoxine tétanique, des antibiotiques intraveineux, des médicaments antispasmodiques et une ventilation mécanique. Si elle n'est pas traitée, une infection tétanique peut évoluer de spasmes légers à de puissantes contractions du corps entier, suffocation et crise cardiaque. Il n'existe pas de remède contre le tétanos.
Types de tétanos
En plus du tétanos généralisé, il existe d'autres formes moins courantes de la maladie.
- Tétanos local n'affecte que les muscles autour de la zone immédiate d'infection. Les spasmes ont tendance à être légers et ne durent que quelques semaines, bien qu'ils puissent parfois précéder le tétanos généralisé.
- Tétanos céphalique est limité uniquement aux muscles de la tête. Elle survient généralement après une blessure à la tête telle qu'une fracture du crâne, une lacération ou même une extraction dentaire. La paralysie du nerf facial est le symptôme le plus courant, entraînant la paralysie de Bell ou l’affaissement de la paupière supérieure (ptosis).
- Tétanos néonatalconcerne les nouveau-nés de mères non vaccinées contre le tétanos. Parce que le bébé n'a pas d'immunité innée contreC. tetani,il est vulnérable à l'infection, le plus souvent à la suite d'un moignon ombilical infecté. Bien que rare dans les pays développés, le tétanos néonatal est la deuxième cause de maladies évitables par la vaccination chez les enfants du monde entier.
Symptômes du tétanos
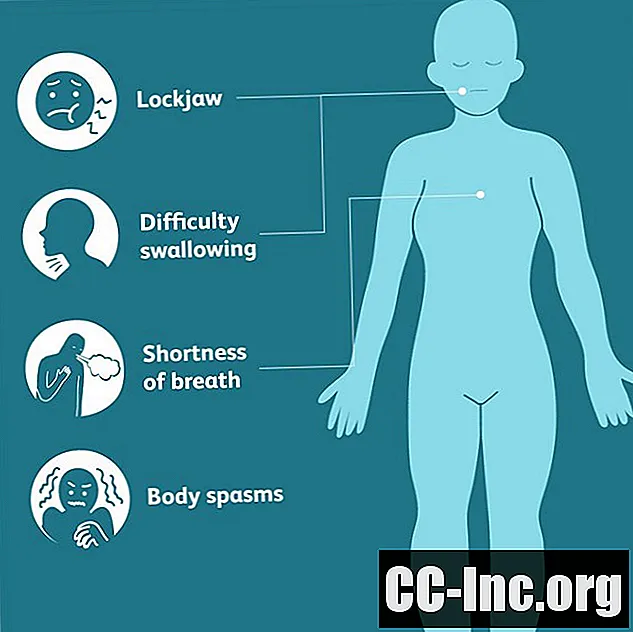
Le tétanos commence généralement par de légers spasmes des muscles de la mâchoire, appelés trismus ou lockjaw. Les muscles du visage peuvent également être affectés, provoquant une grimace spontanée ou une expression de sourire, appelée risus sardonicus.
Dans le tétanos généralisé, qui représente environ 80% de tous les cas de tétanos, les contractions involontaires descendront de la tête et affecteront finalement tout le corps. De la mâchoire et du visage, les spasmes se déplaceront vers le bas pour provoquer une raideur de la nuque, des difficultés à avaler et une rigidité des muscles de la poitrine et du mollet.
À mesure que les spasmes s'aggravent, ils peuvent entraîner des contractions douloureuses, appelées opisthotonos, dans lesquelles tout le corps se cambre littéralement avec des spasmes de la tête jusqu'au cou, au dos, aux fesses et aux jambes. Les contractions peuvent durer des minutes. à la fois et deviennent si violents qu'ils déchirent les muscles et se cassent les os. D'autres symptômes courants comprennent la transpiration, l'hypertension épisodique et la perte épisodique du contrôle des intestins et de la vessie.
Les spasmes peuvent également fermer les voies respiratoires, entraînant un essoufflement, un étouffement et des périodes où il n'y a aucune respiration. Les épisodes sont souvent déclenchés par des stimuli mineurs, tels qu'un courant d'air soudain, un bruit fort, une lumière vive ou même une touche légère.
Dans les cas graves, une hyperactivité sympathique (SOA) se produira dans laquelle les nerfs sympathiques, qui régissent les réponses corporelles involontaires, sont hyperstimulés, déclenchant la constriction spasmodique des vaisseaux sanguins. Les symptômes de SOA comprennent:
Symptômes d'hyperactivité sympathique (SOA)
- Hypertension artérielle épisodique et volatile (hypertension paroxystique)
- Fréquence cardiaque rapide (tachycardie)
- Fréquence cardiaque irrégulière (arythmie)
- Transpiration abondante
- Fièvre élevée (plus de 100,4 F)
En association avec des spasmes induits par le tétanos, la SOA peut déclencher des complications potentiellement mortelles, notamment une embolie pulmonaire (caillot sanguin dans les poumons) et une crise cardiaque. L'insuffisance respiratoire est la cause la plus fréquente de décès.
Même avec un traitement complet, 10% des infections tétaniques entraîneront la mort.
Les causes
Clostridium tetani est une bactérie anaérobie, ce qui signifie qu'elle ne peut ni vivre ni se développer là où de l'oxygène est présent. Lorsqu'elle est exposée à l'air, la bactérie forme une spore protectrice qui lui permet de rester dans un état dormant, largement insensible à la chaleur, à la sécheresse, aux rayons ultraviolets ou aux désinfectants ménagers.
Les spores peuvent rester viables pendant des années dans le sol et être réactivées lorsqu'elles sont remises dans un environnement humide favorable. Un tel environnement est une plaie perforante profonde dans laquelle la bactérie réactivée est capable d'établir une infection.
Une fois dans le corps, le tétanos libère des toxines, appelées toxines tétanospasmine, qui se lient aux cellules nerveuses. Les toxines se propageront ensuite à travers les nerfs périphériques jusqu'à ce qu'elles atteignent finalement le système nerveux central (le cerveau et la moelle épinière). Au fur et à mesure que les bactéries se multiplient et amplifient cet effet, les toxines tétanospasmine commenceront à bloquer la production de certains messagers chimiques, appelés neurotransmetteurs, qui contrôlent les mouvements musculaires volontaires.
En termes de toxicité, la toxine tétanospasmine est la deuxième neurotoxine bactérienne la plus meurtrière après la toxine botulique trouvée dans le Botox.
Voies de transmission
Le tétanos survient presque exclusivement chez les personnes qui n'ont pas été vaccinées contre C. tetani.
On le voit plus fréquemment dans les climats chauds et humides et dans les zones où il y a beaucoup de fumier dans le sol. La maladie a longtemps été associée à des blessures par perforation causées par des clous rouillés. Alors que la rouille elle-même ne joue aucun rôle dans la transmission de la maladie - une idée fausse courante - elle héberge facilement C. tetani les spores. Le fait de marcher sur un ongle délivre simplement les spores plus profondément dans le corps, qu'il soit rouillé ou non.
Le tétanos est également associé à l'injection d'héroïne, généralement à la suite de spores trouvées dans l'héroïne contaminée plutôt que sur l'aiguille elle-même. Les morsures d'animaux peuvent également transmettre la bactérie, tout comme les fractures osseuses, les brûlures et les piercings corporels ou les tatouages. avec un équipement non stérile.
Si des procédures dentaires ont également été impliquées, elles se produisent le plus souvent dans les pays en développement où les pratiques d'hygiène chirurgicale standard ne sont pas en place. Les procédures médicales, telles que la chirurgie ou les injections, sont des voies de transmission peu probables.
Aujourd'hui, avec la vaccination systématique des enfants et des adultes, seuls une trentaine de cas de tétanos surviennent aux États-Unis chaque année. Dans le monde, le tétanos cause environ 60 000 décès par an.
Diagnostic
Il n'y a pas de tests sanguins permettant de diagnostiquer le tétanos. Alors qu'une culture bactérienne peut fournir des preuves d'infection (en extrayant un échantillon de liquide d'une plaie ouverte), elle a un taux de vrais positifs d'environ 30% seulement. Cela signifie que de toutes les personnes qui ont le tétanos et qui sont testées pour lui, seulement 30% auront un test positif qui confirme l'infection (même si les 70% restants sont également infectés). Pour cette raison, le tétanos sera traité par présomption en fonction de l'apparition des symptômes et de vos antécédents de vaccination.
Le test à la spatule est une procédure en cabinet qui peut appuyer un diagnostic. Cela implique l'insertion d'un abaisse-langue à l'arrière de votre gorge. Si vous avez été infecté, vous réagiriez anormalement et mordre par réflexe sur la dépression. Si vous n'avez pas été infecté, le réflexe nauséeux naturel vous obligerait à pousser le dépresseur hors de votre bouche.
Dans les cas où les symptômes sont incohérents ou non spécifiques, votre médecin peut demander des tests pour rechercher d'autres causes possibles. Les diagnostics différentiels peuvent inclure une foule d'autres conditions, notamment:
- Diphtérie
- Crises généralisées
- Hypercalcémie (excès de calcium dans le sang)
- Hémorragie intracrânienne (une hémorragie cérébrale)
- Méningite (inflammation de la membrane entourant la moelle épinière)
- Méningoencéphalite (inflammation de la membrane autour de la moelle épinière et du cerveau)
- Syndrome malin des neuroleptiques (réaction rare et potentiellement mortelle à un antipsychotique)
- Syndrome de la personne raide (une maladie auto-immune rare)
- Empoisonnement à la strychnine
Traitement
Le traitement du tétanos variera en fonction de votre statut vaccinal.
Si vous avez une plaie profonde mais que vous avez déjà été vacciné contre le tétanos, vous pouvez recevoir un médicament appelé immunoglobine tétanique (TIG). Aussi connu sous le nom d'antitoxine tétanique, le TIG est un médicament composé de protéines immunitaires, appelées anticorps, capables de neutraliser la toxine tétanospasmine. TIG est administré par une injection dans le muscle de la partie supérieure du bras ou de la cuisse. La douleur et l'enflure localisées sont les effets secondaires les plus courants.
Cependant, si vous n'avez pas été vacciné ou n'avez pas terminé votre série de vaccins, le TIG peut être administré parallèlement à la série de vaccinations appropriée (voir ci-dessous). Cela devrait être commencé le plus tôt possible après la blessure, idéalement pas moins de 48 heures.
Si vous présentez des symptômes de tétanos, vous devrez être hospitalisé et suivre un traitement plus agressif. Le cours du traitement varie en fonction de la gravité de vos symptômes.
Le tétanos léger impliquerait généralement l'un des trois traitements suivants:
- Immunoglobine tétanique (TIG) administré par voie intramusculaire ou intraveineuse
- Flagyl (métronidazole), un antibiotique à large spectre, administré par voie intraveineuse pendant 10 jours
- Valium (diazépam), un médicament psychoactif utilisé pour réduire les crises, administré par voie orale ou intraveineuse
Le tétanos sévère, en revanche, peut impliquer plusieurs médicaments et interventions mécaniques pour prévenir certaines des manifestations les plus graves de la maladie.
- TIG administré par voie intrathécale (dans la moelle épinière)
- Trachéotomie (une incision dans la trachée) et l'insertion d'un tube endotrachéal pour aider à la respiration mécanique
- Sulfate de magnésium, également connu sous le nom de sel d'Epsom, administré par voie intraveineuse pour contrôler les spasmes
- Valium (diazépam), administré en perfusion intraveineuse continue pour détendre les muscles
- Adalat (nifédipine) ou labétalol, administré par voie intraveineuse pour réduire la pression artérielle
- Morphine pour soulager la douleur et induire une sédation
Pour maintenir la nutrition, un régime riche en calories peut être administré sous forme liquide soit par goutte-à-goutte dans le bras (nutrition parentérale) soit par un tube inséré dans l'estomac (gastrostomie percutanée). Les cas graves peuvent nécessiter de quatre à six semaines d'hospitalisation avant d'être suffisamment stable pour être libéré, bien que cela puisse prendre des mois pour se remettre de certains des dommages causés au symptôme nerveux central. Alors que la plupart des adultes peuvent récupérer, les crises de tétanos peuvent causer des lésions cérébrales permanentes chez les nourrissons en raison de la restriction de l'oxygène.
La prévention
Depuis l'introduction du vaccin contre le tétanos dans les années 1940, le taux d'infections tétaniques dans le monde a diminué de plus de 95%. Aujourd'hui, le vaccin contre le tétanos est associé à d'autres vaccins capables de prévenir les maladies infantiles courantes.
- Vaccin contre la diphtérie, le tétanos et la coqueluche acellulaire (DTaP) administré aux enfants dans le cadre de la série de vaccination systématique
- Vaccin contre le tétanos, la diphtérie et la coqueluche (Tdap) utilisé chez les adolescents et les adultes
- Vaccin contre le tétanos et la diphtérie (Td) administré en injection de rappel
Série de vaccination primaire
Le vaccin DTaP offre une protection contre trois maladies: la diphtérie (une infection respiratoire bactérienne, la coqueluche (coqueluche) et le tétanos. Le vaccin DTaP est administré en une série de cinq injections dans le haut du bras ou la cuisse aux intervalles suivants:
- Deux mois
- Quatre mois
- Six mois
- 15 à 18 mois
- Quatre à six ans
Vaccination de rappel
Il est également recommandé que les adolescents reçoivent une dose du vaccin Tdap entre 11 et 12 ans. Par la suite, une injection de rappel Td doit être administrée tous les 10 ans.
Prévention post-exposition
En cas d'exposition suspectée au tétanos sans symptômes, le vaccin Tdap peut être administré comme moyen d'éviter l'infection.
Connue sous le nom de prophylaxie post-exposition (PPE), elle est indiquée pour les personnes qui n'ont pas été préalablement vaccinées contre le tétanos, n'ont pas terminé la série de vaccins, ne sont pas certaines de leur statut ou ont une plaie sale et n'ont pas reçu de vaccin de rappel les cinq dernières années. Il doit être administré dans les 48 heures suivant la blessure, avec ou sans TIG.
Vous pouvez ou non recevoir le vaccin PEP dans les conditions suivantes:
- Si vous avez reçu moins de trois doses de vaccin précédentes mais une injection de rappel il y a moins de cinq ans, aucune vaccination n'est nécessaire.
- Si vous avez reçu moins de trois doses de vaccin précédentes et une injection de rappel il y a cinq à dix ans, vous recevrez du Tdap (de préférence) ou du Td.
- Si vous avez reçu moins de trois doses de vaccin précédentes et une injection de rappel il y a plus de 10 ans, vous recevrez du Tdap (de préférence) ou du Td.
- Si vous avez reçu moins de trois doses de vaccin précédentes sans injection de rappel, vous recevrez du Tdap en même temps que du TIG.
- Si vous n'avez jamais été vacciné ou si votre statut est inconnu, le Tdap et le TIG vous seront administrés.
Si vous avez une coupure ou une perforation, il est important de la nettoyer immédiatement avec de l'eau chaude et du savon. Faites très attention pour enlever toute saleté, tout objet étranger ou tout tissu mort qui pourrait être incrusté dans la plaie.
Après avoir nettoyé la plaie, appliquez une crème ou une pommade antibiotique, telle que la néosporine ou la bacitracine, et couvrez la plaie d'un pansement ou d'une gaze stérile. Changez le pansement une fois par jour ou au besoin et évitez de mouiller la plaie.
Un mot de Verywell
Même si le tétanos est rare aux États-Unis, vous devrez tout de même prendre les précautions appropriées en cas de rupture importante de la peau pour éviterC. tetani ou toute autre infection potentiellement grave. Si vous ne pouvez pas nettoyer la plaie vous-même, consultez votre médecin ou rendez-vous à la clinique de soins d'urgence la plus proche. Si vous développez des symptômes inquiétants, n'hésitez pas à appeler votre médecin ou à demander un traitement dès que possible. Apportez votre carnet de vaccination si vous le pouvez pour vous assurer que vous recevez le traitement approprié.
Tout ce que vous devez savoir sur les vaccins contre le tétanos