Contenu
L'insuffisance pancréatique exocrine (EPI) est une maladie de malabsorption qui survient lorsque le pancréas ne parvient pas à produire des enzymes digestives importantes. Sans ces enzymes, le corps ne peut pas digérer correctement les aliments et absorber les nutriments, en particulier les graisses. Le PEV survient le plus souvent chez les personnes atteintes d'affections affectant le pancréas, bien qu'elles ne présentent souvent pas de symptômes tant que la maladie n'est pas avancée.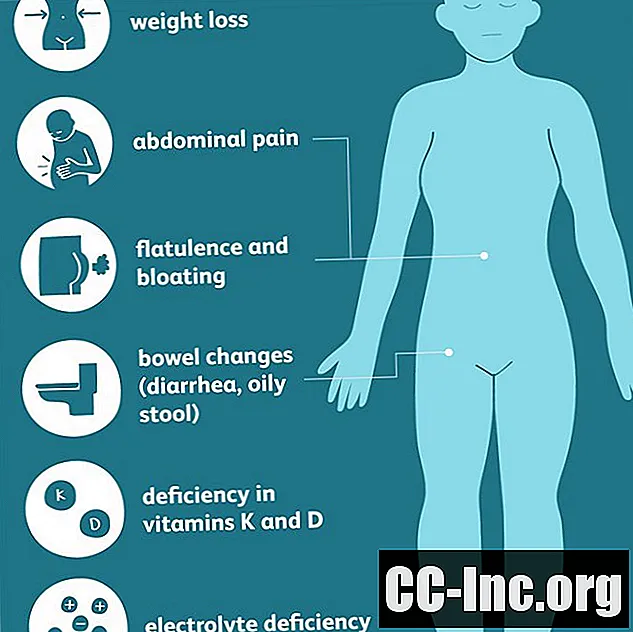
Symptômes
Les premiers symptômes du PEV peuvent être vagues, légers et similaires à d'autres maladies gastro-intestinales.
Les symptômes gastro-intestinaux courants du PEV comprennent:
- Modifications intestinales, y compris diarrhée et selles particulièrement sales, grasses et huileuses difficiles à rincer (stéatorrhée)
- Flatulences et ballonnements
- Douleur abdominale
- Perte de poids
D'autres symptômes du PEV dépendent de la cause sous-jacente de la maladie. Par exemple, une personne atteinte de fibrose kystique peut également présenter des symptômes respiratoires.
De nombreux symptômes qu'une personne atteinte du PEV éprouve plus tard au cours de la maladie sont liés à la malnutrition et à des carences nutritionnelles spécifiques. Voici quelques-unes des carences nutritionnelles fréquemment observées chez les personnes atteintes du PEV:
- Vitamine K, qui peut provoquer des saignements anormaux ou des ecchymoses
- Vitamine D, entraînant une faible densité osseuse (ostéopénie et ostéoporose)
- Vitamines liposolubles et électrolyte des carences peuvent se manifester par des modifications de la vision (cécité nocturne), des symptômes neurologiques (dépression, mémoire), musculaires ou articulaires (douleur et fatigue) et / ou cutanés (éruptions cutanées ou gonflement)
Dans les cas de malnutrition plus graves et prolongés, des conditions plus graves peuvent en résulter. Les carences non traitées et les troubles électrolytiques peuvent entraîner une insuffisance rénale, une neuropathie, une anémie sévère, des convulsions, du liquide dans l'abdomen (ascite), des infections et une guérison lente, et des arythmies cardiaques potentiellement mortelles.
Les causes
Le pancréas est un organe situé dans l'abdomen sous l'estomac. Le rôle du pancréas peut être divisé en fonctions exocrine et endocrine. Les fonctions exocrines aident le corps à digérer les aliments en produisant des enzymes spéciales tandis que les fonctions endocrines aident à réguler les hormones.
En EPI, c'est la fonction exocrine qui est compromise. Cela peut se produire en raison de dommages physiques au pancréas ou d'une perturbation des signaux vers l'organe. La réduction de la production de trois enzymes digestives clés - amylase, protéase et lipase - entraîne une maldigestion des aliments, une malabsorption des nutriments et, éventuellement, des signes et des symptômes de malnutrition.
La pancréatite chronique est la cause la plus fréquente du PEV. L'inflammation provoque des dommages au pancréas au fil du temps, réduisant sa capacité à produire des enzymes.
D'autres conditions perturbent la fonction pancréatique par d'autres moyens, par exemple en bloquant les canaux qui transportent des enzymes. La chirurgie du pancréas peut également conduire à une fonction réduite.
Les conditions généralement associées au PEV comprennent:
- Pancréatite chronique
- Fibrose kystique
- Maladie inflammatoire de l'intestin (maladie de Crohn, colite ulcéreuse)
- Maladie cœliaque
- Cancer du pancréas
- Syndrome de Shwachman-Diamond (une maladie héréditaire rare caractérisée par un dysfonctionnement de la moelle osseuse chez les enfants et peut entraîner une insuffisance pancréatique.)
- Hémochromatose
- Diabète sucré
- Syndrome de Zollinger-Ellison (une affection rare caractérisée par des tumeurs appelées gastrinomes qui se forment dans le pancréas ou la partie supérieure de l'intestin grêle. Les tumeurs sécrètent l'hormone gastrine, qui provoque une augmentation de l'acide gastrique, entraînant la formation d'ulcères dans le estomac et intestin grêle supérieur.)
Les personnes qui ont subi une chirurgie gastro-intestinale, en particulier une chirurgie de perte de poids qui enlève une partie de l'estomac ou de l'intestin, peuvent également être plus susceptibles de développer un PEV.
Il n'est pas clair pourquoi certaines personnes atteintes de ces conditions développent le PEV et d'autres pas. Il est probable qu'il existe de nombreuses raisons pour lesquelles une personne développe le PEV, y compris des facteurs génétiques et liés au mode de vie. Par exemple, une consommation excessive d'alcool peut entraîner une inflammation du pancréas, qui à son tour peut rendre le pancréas moins efficace pour produire des enzymes, conduisant éventuellement à l'EPI.
La gravité du PEV dépend également de la cause sous-jacente. Certaines personnes n'auront qu'un PEV léger et peuvent présenter peu de symptômes (voire aucun). La progression, les symptômes graves et les conséquences (telles que les carences nutritionnelles et la perte de poids) sont plus susceptibles de se produire lorsque le PEV est compliqué par des conditions telles que la fibrose kystique, la maladie inflammatoire de l'intestin ou le cancer.
Diagnostic
Le nombre exact de personnes atteintes du PEV n'est pas connu. La maladie est considérée comme rare dans la population générale, mais elle peut être sous-diagnostiquée. Les personnes présentant des symptômes bénins peuvent ne pas rechercher de traitement médical. Parmi ceux qui recherchent un traitement, ils peuvent ne pas être correctement diagnostiqués avec le PEV tant que la condition n'est pas devenue plus avancée.
En particulier dans les premiers stades, le PEV peut être diagnostiqué à tort comme un trouble gastro-intestinal fonctionnel tel que le syndrome du côlon irritable (SCI).
Chez les personnes qui ont déjà un diagnostic d'une autre affection du système gastro-intestinal, comme la maladie de Crohn, les symptômes peuvent initialement être attribués à cette affection et traités en conséquence. Le diagnostic correct des symptômes du PEV peut prendre plusieurs années, car la fonction pancréatique peut prendre beaucoup de temps pour devenir si compromise que le corps ne peut plus surcompenser.
Un diagnostic de PEV est posé après que d'autres causes plus fréquentes de symptômes gastro-intestinaux ont été écartées. Si votre médecin soupçonne que vous pourriez avoir un PEV, il vous posera des questions et pourra demander des tests pour confirmer le diagnostic.
Votre médecin vous posera probablement des questions sur:
- Vos symptômes, y compris depuis combien de temps vous les avez et s'il y a quelque chose qui les rend meilleurs ou pire (comme manger un repas ou aller à la selle)
- Changements dans vos habitudes intestinales, comme la fréquence à laquelle vous allez à la selle et la consistance, la couleur ou l'odeur de vos selles
- Les habitudes de vie, telles que la fréquence à laquelle vous buvez de l'alcool et si vous fumez ou utilisez des produits du tabac
- Autres problèmes de santé que vous avez, les chirurgies que vous avez eues et les antécédents médicaux de votre famille
- Les médicaments que vous prenez, y compris ceux prescrits par un médecin, achetés en vente libre ou tout supplément ou remède à base de plantes
- Votre alimentation, y compris les types d'aliments que vous mangez et les liquides que vous buvez, lorsque vous mangez habituellement vos repas et toute intolérance, sensibilité ou allergie alimentaire
- Autres sujets tels que l'exercice, les antécédents sociaux et professionnels et la santé mentale
Après avoir soigneusement examiné vos antécédents, votre médecin voudra peut-être demander des tests. Bien qu'il n'y ait pas de test spécifique pour le PEV, votre médecin peut utiliser différents tests pour exclure d'autres conditions qui pourraient causer vos symptômes.
Les tests que votre médecin pourrait demander pour aider à diagnostiquer le PEV comprennent:
- Des analyses de sang: Si votre médecin soupçonne le PEV, il voudra faire un test pour voir si vous avez des carences nutritionnelles. Des tests sanguins peuvent également être utilisés pour rechercher une inflammation, une glycémie, des enzymes pancréatiques ou des marqueurs spécifiques d'affections associées au PEV.
- Tests de selles: Les personnes atteintes du PEV présentent souvent des symptômes intestinaux qui indiquent que leurs intestins ne peuvent pas absorber correctement certains nutriments, en particulier les graisses. Votre médecin pourra vous demander de prélever des échantillons de vos selles qui seront testés pour la présence de graisse non absorbée, une enzyme appelée élastase, ainsi que de sang ou de mucus. Si vous présentez une diarrhée persistante, vos selles peuvent également être testées pour des micro-organismes qui peuvent provoquer des infections.
- Tests d'imagerie: Les tomodensitogrammes, les échographies et les IRM peuvent être utilisés pour aider votre médecin à voir l'intérieur de votre abdomen et à évaluer si votre pancréas est visiblement endommagé, obstrué ou enflammé. Bien qu'il existe quelques tests d'imagerie diagnostique hautement spécialisés qui peuvent évaluer la fonction pancréatique, ces tests sont principalement utilisés pour exclure d'autres conditions qui pourraient expliquer les symptômes d'une personne plutôt que de diagnostiquer spécifiquement le PEV.
- Tests respiratoires: Certaines personnes atteintes du PEV présentent également une affection appelée prolifération bactérienne de l'intestin grêle (SIBO). Votre médecin peut souhaiter utiliser un test respiratoire à l'hydrogène pour détecter le SIBO; bien que la condition ait un certain nombre de causes, elle peut également être un indicateur de malabsorption. D'autres tests respiratoires peuvent également être utilisés, tels que ceux pour évaluer le métabolisme des sels biliaires et des glucides.
Votre médecin voudra également voir dans quelle mesure votre pancréas fonctionne. Il existe deux types de tests de la fonction pancréatique qui peuvent être utilisés: directs et indirects. Bon nombre des tests indiqués ci-dessus, en particulier ceux qui examinent les selles, sont des exemples de tests indirects de la fonction pancréatique.
Le moyen le plus direct de tester la fonction pancréatique et de détecter potentiellement un dysfonctionnement exocrinien consiste à utiliser un type spécial d'endoscopie.
Pour le test, le pancréas est stimulé par les hormones qui lui signalent la production d'enzymes digestives, puis un tube sera placé dans l'intestin grêle pour recueillir les sécrétions digestives, qui sont ensuite analysées au microscope pour rechercher des enzymes.
Bien que la procédure puisse être très utile, elle n'est généralement effectuée que dans des hôpitaux ou des cliniques spécialisés. Comme il n'est pas largement disponible et peut être coûteux, il peut ne pas être accessible à tous les patients suspectés de PEV.
Traitement
Si un médecin soupçonne un EPI, il peut prescrire un traitement avec une thérapie enzymatique pancréatique substitutive (PERT) et des suppléments nutritionnels tels que la vitamine B12 avant même que le diagnostic ne soit confirmé. En fait, un bon indicateur qu'une personne a du PEV est si ses symptômes s'améliorent après avoir commencé à prendre des enzymes orales, comme la lipase, avec les repas.
Médicaments approuvés
La Food and Drug Administration (FDA) a approuvé six médicaments pour le traitement du PEV. Chaque patient devra travailler avec un médecin pour établir un schéma posologique prenant en compte tous les autres problèmes médicaux rencontrés, l'étendue de la perte de la fonction pancréatique. et la gravité de leurs symptômes.
Bien qu'il existe plusieurs produits de remplacement des enzymes pancréatiques (PERP), ils ne sont pas les mêmes; chaque patient avec PEV devra trouver le PERP qui lui convient le mieux.
Détermination du dosage
La plupart des patients commencent PERT en doses fractionnées au début et au milieu de leurs repas. Ce schéma posologique permet de recréer la sécrétion normale des enzymes digestives. Les personnes atteintes de PEV devront être étroitement surveillées par leur médecin et la dose de PERT dont elles ont besoin peut changer avec le temps.
La plupart des patients prenant PERT ne ressentent aucun effet indésirable grave. Parfois, les patients signalent des ballonnements et des gaz lorsqu'ils commencent à prendre les enzymes, car leur système digestif s'y habitue, bien que ces effets secondaires soient généralement légers.
Lorsqu'ils sont associés à des changements de mode de vie et d'alimentation, ainsi qu'à d'autres suppléments nutritionnels pour remédier aux carences, de nombreux patients sont capables de gérer efficacement les symptômes du PEV.
Suivi des changements
Le traitement immédiat des patients dont la fonction pancréatique est réduite est généralement axé sur la restauration de l'état nutritionnel et du poids, ce que les patients peuvent généralement faire sous la supervision de leur médecin et ne nécessitent pas d'hospitalisation. Cependant, s'ils souffrent de malnutrition sévère ou sont incapables de prendre de la nourriture par voie orale, ils peuvent devoir être hospitalisés pour une nutrition entérale (sonde d'alimentation) et une hydratation intraveineuse (IV).
Si vous recevez un diagnostic de PEV, votre médecin peut également recommander des modifications de votre régime alimentaire et de votre mode de vie, comme réduire ou arrêter de fumer ou de boire de l'alcool, car ces choix de mode de vie peuvent favoriser l'inflammation.
Les objectifs de traitement à long terme pour les patients atteints de PEV dépendront du diagnostic et du traitement appropriés de la cause sous-jacente. Votre médecin voudra peut-être tester périodiquement votre fonction pancréatique. Ils continueront également à surveiller votre poids et votre état nutritionnel pour vous assurer que vous êtes bien nourri et que vous n'avez aucune carence nutritionnelle.
De nombreux patients atteints de PEV sont référés aux soins d'un nutritionniste qui peut les aider à maintenir un poids santé et à faire des choix alimentaires qui n'aggraveront pas leurs symptômes.
Les patients souffrant d'affections sous-jacentes telles que la maladie cœliaque et le diabète peuvent avoir besoin de suivre un régime alimentaire particulier.
Dans de rares cas, les personnes atteintes du PEV et d'autres conditions médicales ou complications peuvent nécessiter une intervention chirurgicale. L'ablation d'une partie du pancréas, par exemple, peut être nécessaire en cas de cancer du pancréas ou de lésions graves dues à une inflammation chronique. Cependant, cela serait évalué par le médecin d'une personne au cas par cas.
Un mot de Verywell
Les personnes atteintes du PEV présentent souvent une gamme de symptômes liés à des carences nutritionnelles spécifiques. Lorsqu'il est correctement diagnostiqué, le PEV peut être traité avec une supplémentation orale des enzymes nécessaires à la digestion que le pancréas ne produit plus. Il est également important que toute affection sous-jacente ou associée soit également diagnostiquée et traitée de manière appropriée. Grâce à la thérapie de remplacement des enzymes pancréatiques, aux modifications du régime alimentaire et du mode de vie, ainsi qu'à la surveillance continue des carences nutritionnelles et de tout besoin de supplémentation, la plupart des personnes atteintes du PEV sont capables de gérer efficacement la maladie.
C'est ce que fait réellement le pancréas