Contenu
- Quelles sont les causes des problèmes de coagulation avec COVID-19?
- Syndromes liés aux problèmes de coagulation
- Diagnostic
- Traiter les problèmes de coagulation avec COVID-19
- Un mot de Verywell
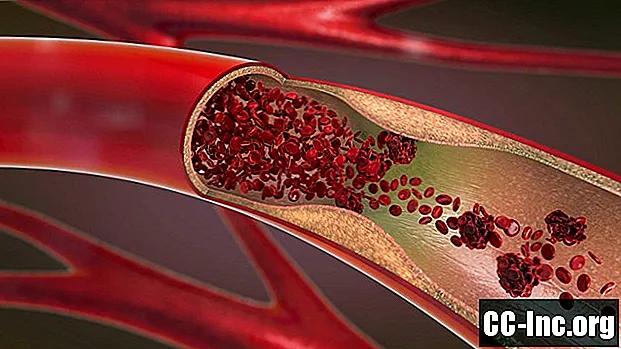
Qu'est-ce qu'un caillot de sang?
Un caillot sanguin est du sang coagulé ou coagulé. Bien que la coagulation soit cruciale dans certaines circonstances - la guérison d'une plaie cutanée en formant une croûte, par exemple, les caillots sanguins qui se produisent dans les artères ou les veines peuvent être dangereux et même mortels s'ils bloquent la circulation du sang vers les organes essentiels, y compris le cœur. , les poumons et le cerveau.
La coagulation désordonnée avec COVID-19 est maintenant reconnue comme l'une de ses manifestations les plus difficiles et les plus dangereuses. Les médecins et les chercheurs déterminent toujours les causes des problèmes de coagulation observés avec COVID-19, ainsi que la façon de les détecter tôt, comment les prévenir et comment les traiter.
Quelles sont les causes des problèmes de coagulation avec COVID-19?
Les anomalies de la coagulation sanguine sont fréquentes chez les personnes atteintes de COVID-19 sévère qui sont hospitalisées. Dans la grande majorité des cas, ces troubles de la coagulation signifient une tendance accrue à la formation de caillots sanguins. Plus rarement, des saignements peuvent survenir.
Les causes des troubles de la coagulation associés au COVID-19 sont encore quelque peu spéculatives, mais au moins trois causes probables ont été identifiées:
- Les personnes gravement atteintes du COVID-19 peuvent développer une inflammation généralisée dans tout leur corps. Cette inflammation semble affecter surtout la muqueuse endothéliale des vaisseaux sanguins. Les lésions inflammatoires de la muqueuse endothéliale sont connues pour être un puissant déclencheur de la formation de caillots sanguins.
- Les patients hospitalisés gravement malades sont généralement immobilisés et l'immobilisation (qu'elle soit due au COVID-19 ou à toute autre cause) entraîne une stase veineuse ou une accumulation de sang dans les veines des jambes. Cette stase veineuse est un facteur clé de la thrombose veineuse profonde (TVP), résultat de la coagulation.
- Il est prouvé que le COVID-19 peut produire un «état hypercoagulable». Il s'agit d'une affection caractérisée par une élévation des facteurs de coagulation circulants - protéines sanguines qui, lorsqu'elles sont activées, déclenchent la formation de caillots sanguins. Des taux sanguins élevés de facteurs de coagulation peuvent entraîner la formation excessive de caillots sanguins.
De nombreux chercheurs ont remarqué que les problèmes de coagulation observés avec COVID-19 ressemblent étroitement à un trouble de la coagulation sanguine connu sous le nom de coagulation intravasculaire disséminée (DIC). Le DIC est une maladie potentiellement mortelle caractérisée par une coagulation sanguine excessive, des saignements excessifs ou les deux. Il est observé chez les personnes atteintes de cancer, de maladies inflammatoires, d'infections, de lésions tissulaires graves, d'une maladie du foie et de plusieurs autres conditions. Dans DIC, plusieurs des facteurs de coagulation circulants sont anormalement activés, conduisant à la formation excessive de caillots dans les vaisseaux sanguins dans tout le corps. Parfois, cette coagulation généralisée finit par consommer les facteurs de coagulation circulants, ce qui conduit éventuellement à des saignements anormaux.
Chez au moins certains patients présentant des problèmes de coagulation liés au COVID-19, les similitudes cliniques avec le DIC sont frappantes. Cependant, à l'heure actuelle, il n'est pas clair si les troubles de la coagulation observés avec COVID-19 représentent réellement une forme de DIC, ou plutôt un trouble unique. Néanmoins, l'expérience du DIC a donné aux médecins qui s'occupent de personnes atteintes de COVID-19 un moyen utile de conceptualiser les problèmes de coagulation qu'ils peuvent voir et des conseils sur la façon d'aborder le traitement.
Liens connexes
Restez informé:
- Réponses aux questions courantes sur le COVID-19
- Traitements COVID-19 dans le pipeline
Restez en sécurité:
- COVID-19: Devez-vous porter un masque?
- Comment faire ses courses en toute sécurité et se faire livrer pendant la pandémie COVID-19
Reste en bonne santé:
- Quand demander des soins d'urgence pendant la pandémie COVID-19
- Comment bien se laver les mains
Syndromes liés aux problèmes de coagulation
Pour la plupart, les problèmes de coagulation associés au COVID-19 ne sont observés que chez les personnes suffisamment malades pour nécessiter une hospitalisation. Lorsque des problèmes de coagulation surviennent, ils peuvent produire plusieurs syndromes cliniques qui peuvent être assez difficiles à traiter et qui peuvent avoir des conséquences graves. Ceux-ci inclus:
Thrombose veineuse profonde (TVP)
La formation de caillots sanguins dans les veines (généralement les veines des jambes) peut devenir un problème important. Non seulement la TVP elle-même peut causer une grande gêne - souvent, un gonflement de la jambe avec douleur et décoloration de la peau - mais un caillot peut également se rompre et se déplacer vers les poumons, où il produit un problème encore plus grave, comme l'embolie pulmonaire.
Toute personne malade confinée dans un lit d'hôpital présente un risque élevé de TVP. Mais les personnes hospitalisées pour COVID-19 semblent être particulièrement exposées à ce risque. Dans une étude, 25% des patients admis à l'unité de soins intensifs avec COVID-19 ont été trouvés atteints de TVP.
Embolie pulmonaire (PE)
Une embolie pulmonaire est un caillot sanguin qui se détache et se déplace vers les poumons, où il se loge dans une artère pulmonaire et perturbe le flux sanguin normal vers les poumons. Cela peut entraîner de graves difficultés respiratoires, des douleurs thoraciques et une hémoptysie (crachats de sang), et si le caillot est suffisamment gros, il peut provoquer un collapsus cardiovasculaire.
Étant donné que les personnes gravement malades atteintes du COVID-19 sont déjà très susceptibles d'avoir de graves problèmes pulmonaires, un PE de toute taille importante peut menacer leur survie.
Diverses études ont rapporté que jusqu'à 20% à 40% des patients admis dans une unité de soins intensifs avec COVID-19 peuvent avoir une EP pendant leur hospitalisation. Il s'agit d'une incidence nettement plus élevée de PE que celle observée chez les patients non-COVID-19 qui sont également atteints de SDRA.
Coagulation microvasculaire
La thrombose microvasculaire généralisée fait référence à la coagulation dans les petits vaisseaux sanguins. Elle est considérée comme une cause (et peut-être une cause prédominante) de la maladie pulmonaire sévère observée chez les patients gravement malades atteints de COVID-19, et peut conduire à une défaillance multi-organique.
La coagulation microvasculaire dans les poumons peut produire des symptômes différents des formes plus «typiques» de SDRA. Par exemple, les médecins ont remarqué que, par rapport aux personnes atteintes de SDRA typique, les personnes atteintes de COVID-19 peuvent avoir subjectivement moins d'essoufflement avec des niveaux d'oxygène dans le sang très réduits et peuvent nécessiter des pressions de ventilation plus faibles pour remplir leurs poumons. Ces différences peuvent être expliquées par la coagulation microvasculaire dans les poumons.
Occlusion de la grande artère
Relativement peu de rapports sont disponibles décrivant l'occlusion soudaine ou le blocage des grosses artères associées au COVID-19. Jusqu'à fin avril 2020, cette condition n'était pas un réel problème clinique.
Cependant, le 28 avril, le Journal de médecine de la Nouvelle-Angleterre a publié un rapport décrivant cinq patients souffrant de détresse respiratoire sévère liée au COVID-19 qui ont subi des AVC importants dus à une occlusion soudaine de grosses artères cérébrales. Tous avaient moins de 50 ans et étaient auparavant en bonne santé.
À peu près à la même époque, l'acteur de Broadway Nick Cordero, 41 ans, a développé une occlusion vasculaire d'une jambe et a ensuite nécessité une amputation.
Ces rapports inquiétants ont alerté les médecins sur la possibilité que la coagulation sanguine associée au COVID-19 puisse provoquer l'occlusion soudaine et catastrophique de grosses artères, même chez des personnes jeunes auparavant en bonne santé. Pour le moment, cet événement de coagulation potentiellement catastrophique semble être un problème rare, ou du moins rare.
Lésions cutanées
Comme de nombreuses infections virales, le COVID-19 a été associé à plusieurs éruptions cutanées. Dans le cas du COVID-19, au moins trois types de lésions cutanées peuvent être liés à l'occlusion microvasculaire:
- Livedo reticularis: Décoloration de la peau circulaire violacée, semblable à une toile. Dans de nombreux cas, le livingo reticularis est causé par un blocage des artérioles pénétrantes qui irriguent les tissus cutanés en sang.
- Pétéchies: lésions cutanées en forme de points rouges ou violets. L'examen microscopique des pétéchies de patients atteints de COVID-19 suggère qu'ils sont dus à des blocages dans de minuscules vaisseaux sanguins.
- «Orteils COVID»: un ou plusieurs orteils d'une personne deviennent enflés et rouges, souvent sans trop de douleur. Il ressemble au pernio ou à la gelure (une forme plus légère de gelure). Les orteils COVID sont le plus souvent chez des personnes qui ne sont pas particulièrement atteintes du COVID-19 et semblent se résoudre d'elles-mêmes en une semaine ou deux.
Saignement
Très peu de rapports ont mis en évidence des problèmes de saignement avec COVID-19, et les problèmes de saignement qui ont été signalés (principalement une hémorragie intracrânienne) ont généralement été associés à un traitement anticoagulant. Par conséquent, il n'est pas encore possible de déterminer si les épisodes hémorragiques observés avec COVID-19 sont plus probablement liés à la maladie ou au traitement.
Diagnostic
Étant donné que les troubles de la coagulation sanguine sont si fréquents chez les personnes hospitalisées pour COVID-19, des tests sanguins de dépistage tels que ceux énumérés ci-dessous sont recommandés pour tous les patients lors de leur première admission à l'hôpital et sont généralement répétés quotidiennement. Aucun test de ce type n'est actuellement recommandé pour les personnes atteintes de COVID-19 qui ne sont pas suffisamment malades pour être hospitalisées, car le risque de problèmes de coagulation semble être extrêmement faible chez ces personnes.
Les tests comprennent:
- Une formule sanguine complète (y compris les plaquettes)
- Taux sanguins de fibrinogène (le fibrinogène est une protéine de coagulation)
- Test PT et PTT (tests qui mesurent le temps nécessaire à la coagulation du sang)
- Un test D-dimères (un test qui évalue si des caillots sanguins se forment activement dans le système vasculaire).
Les personnes hospitalisées pour COVID-19 ont souvent des taux de plaquettes bas ou élevés, une PT ou une PTT légèrement prolongée, des taux de fibrinogène élevés et des niveaux de D-dimères élevés. Si l'une de ces anomalies est notée, un trouble de la coagulation peut être présent.
Si votre médecin soupçonne une TVP, il effectuera généralement une échographie par compression pour confirmer le diagnostic. S'ils soupçonnent une PE, ils effectueront un scanner avec angiographie pulmonaire si possible. Une artériographie est généralement nécessaire pour confirmer l'occlusion de la grande artère.
La coagulation microvasculaire est souvent suspectée pour des raisons cliniques, mais aucun test spécifique n'est facilement disponible pour le diagnostic. Bien que la biopsie tissulaire puisse aider à documenter cette condition, la réalisation de ce type de test invasif n'est pas faisable chez les personnes gravement atteintes du COVID-19.
Traiter les problèmes de coagulation avec COVID-19
Il n'y a pas de traitement pour les problèmes de coagulation sanguine spécifique au COVID-19, et il existe très peu de preuves cliniques solides sur le moment et la façon d'utiliser de manière optimale le traitement anticoagulant et le traitement antithrombotique dans cette maladie. Des études contrôlées sont en cours pour tenter de déterminer l'approche la plus intéressante.
Entre-temps, la Société internationale sur la thrombose et l'hémostase (ISTH), tout en reconnaissant notre état incomplet de nos connaissances, a publié des directives générales que les médecins peuvent suivre:
- Sur la base des preuves et de l'incidence très élevée de TVP et d'EP significatives, l'ISTH recommande des médicaments anticoagulants prophylactiques à faible dose pour chaque patient admis à l'hôpital avec COVID-19. Une anticoagulation prophylactique à dose plus élevée (ou même une anticoagulation à dose complète) est recommandée pour les patients gravement malades admis en unité de soins intensifs, en particulier si leurs taux de D-dimères sont fortement élevés.
- L'anticoagulation à dose complète est recommandée pour les patients atteints de TVP ou d'EP avérée ou présumée.
- Les médicaments thrombolytiques «anti-caillots» les plus puissants (et dangereux) sont réservés aux patients qui ont une EP massive, une TVP qui menace un membre, un accident vasculaire cérébral, une crise cardiaque aiguë ou une occlusion de grande artère qui menace un membre vital ou organe.
La plupart des médecins continueront le traitement anticoagulant pendant un mois ou deux après la sortie de l'hôpital d'une personne atteinte du COVID-19.
Un mot de Verywell
Tous les patients hospitalisés atteints de COVID-19 doivent être étroitement surveillés afin de détecter tout signe de troubles de la coagulation et la plupart doivent recevoir une anticoagulation prophylactique. Les syndromes cliniques aigus causés par des problèmes de coagulation sanguine doivent être traités de manière agressive.
Heureusement, la grande majorité des personnes atteintes de COVID-19 ne deviennent que légèrement ou modérément malades, et les problèmes de coagulation sanguine semblent être très rares chez ces personnes.
- Partager
- Retourner
- Texte