
Contenu
- Le VPH est plus courant que vous ne le pensez
- Vous n'avez pas besoin d'avoir des relations sexuelles pour contracter le VPH
- Tous les types de VPH ne provoquent pas le cancer
- Il existe un vaccin, mais aucun remède contre le VPH
- La plupart des personnes atteintes du VPH ne présentent pas de symptômes
- Le vaccin contre le VPH ne protège pas contre toutes les souches
- Le dépistage du VPH est différent pour les femmes et les hommes
- Certains médecins hésitent à effectuer des tests HPV
- La vaccination contre le VPH n'est pas réservée aux jeunes
- Obtenir le vaccin contre le VPH ne signifie pas que vous pouvez renoncer au dépistage du cancer
Malgré une sensibilisation accrue au virus et aux vaccins destinés à le prévenir, il reste beaucoup de confusion au sujet du VPH en général. Cela peut non seulement retarder le traitement si vous manquez les signes d'infection, mais cela peut également vous exposer au risque d'attraper ou de transmettre le virus à d'autres.
Voici 9 faits importants que tout le monde devrait savoir sur le papillomavirus humain:
Le VPH est plus courant que vous ne le pensez

On estime que plus de 79 millions d'Américains sont infectés par le VPH, ce qui en fait la maladie sexuellement transmissible la plus courante aux États-Unis.
Selon les Centers for Disease Control and Prevention (CDC), parmi les adultes âgés de 18 à 59 ans, 42,5% sont infectés par un VPH génital et 7,3% sont infectés par un VPH oral.
Il est si courant, en fait, que les chercheurs pensent que presque toutes les personnes sexuellement actives contracteront le virus à un moment de leur vie.
Vous n'avez pas besoin d'avoir des relations sexuelles pour contracter le VPH

Le VPH se transmet par contact sexuel peau à peau. Cela ne devrait pas suggérer, cependant, que les rapports sexuels sont la seule voie d'infection. En fait, aucune pénétration d'aucune sorte n'est nécessaire pour transmettre le virus, et toute zone non couverte par un préservatif peut être infectée.
Dans l'ensemble, les relations sexuelles vaginales et anales sont les activités les plus associées à la transmission du VPH. Bien que moins courant, le virus peut également être transmis par voie orale. Le risque n'augmente que si vous avez plusieurs partenaires sexuels ou si vous avez des relations sexuelles avec quelqu'un qui a eu plusieurs partenaires.
Tous les types de VPH ne provoquent pas le cancer
Il existe plus de 100 souches différentes de HPV. Certaines sont des souches «à haut risque» associées au cancer; d'autres sont des types «à faible risque» connus pour causer des verrues génitales.
Les souches considérées à haut risque sont les types 16 et 18, qui, ensemble, sont à l'origine de 70% des cancers du col de l'utérus et des lésions précancéreuses du col de l'utérus.
Il y a une idée fausse parmi beaucoup de gens que les verrues génitales sont un précurseur du cancer. Ce n'est pas le cas. Les souches de VPH responsables des verrues génitales ne sont pas connues pour provoquer le cancer.
Cela étant dit, avoir une verrue génitale ne devrait pas suggérer que vous êtes «en sécurité». Les personnes peuvent être infectées par plusieurs types de VPH, et l'apparition d'une verrue devrait être un signe avant-coureur d'une exposition possible à des souches à haut risque.
Il existe un vaccin, mais aucun remède contre le VPH
Les types de VPH qui causent les verrues génitales et le cancer du col de l'utérus peuvent être gérés mais pas guéris. De même, les verrues génitales peuvent être traitées en les supprimant, mais leur élimination n'éradique pas le virus sous-jacent.
S'il existe aujourd'hui des vaccins qui peuvent réduire considérablement le risque de VPH chez les jeunes hommes et femmes, ils ne stérilisent pas les vaccins et ne peuvent pas neutraliser le virus chez les personnes déjà infectées.
La plupart des personnes atteintes du VPH ne présentent pas de symptômes

Vous ne pouvez pas savoir si une personne a le VPH en la regardant ou en recherchant des verrues génitales. Cela ne fonctionne pas de cette façon. La plupart des gens, en fait, ne présentent aucun signe d'infection et ne peuvent en prendre conscience que si le résultat du frottis de Pap est anormal.
Mais, même pour les personnes qui présentent des symptômes, ils sont souvent négligés ou mal compris.
Le vaccin contre le VPH ne protège pas contre toutes les souches
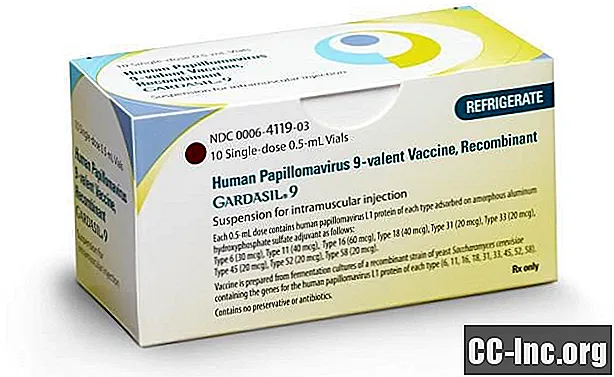
Il existe trois vaccins contre le VPH qui peuvent protéger contre certaines des souches à haut risque, mais pas toutes:
- Gardasil protège contre quatre des types les plus courants et les deux qui causent 9 pour cent de toutes les verrues génitales.
- Gardasil 9 protège contre les 4 types courants et cinq souches supplémentaires.
- Cervarix protège contre les deux souches à haut risque les plus courantes mais n'offre aucune protection contre les verrues génitales.
Il est à noter que seul Gardasil 9 est disponible pour les personnes aux États-Unis.
Bien que ces vaccins fournissent généralement une protection suffisante, ils peuvent être insuffisants chez les femmes séropositives qui ont souvent un cancer du col de l'utérus en raison d'un type de VPH atypique.
Le dépistage du VPH est différent pour les femmes et les hommes

Le test HPV peut être effectué chez les femmes avec un frottis de Pap lors d'un examen gynécologique.
Le US Preventive Services Task Force (USPSTF) approuve actuellement les tests de routine dans les groupes d'âge suivants:
- Les femmes de 21 à 65 ans devraient subir un test Pap et un test HPV tous les trois ans.
- Les femmes de moins de 21 ans et de plus de 65 ans n'ont pas besoin de dépistage du VPH, mais peuvent être testées en présence d'un résultat anormal au test Pap.
Les directives de dépistage mises à jour de l'American Cancer Society (ACS) pour le cancer du col de l'utérus ne correspondent plus aux recommandations de l'USPSTF concernant les frottis Pap. ACS recommande que les personnes ayant un col de l'utérus subissent un test HPV primaire - au lieu d'un test Pap - tous les cinq ans, à partir de 25 ans et jusqu'à 65 ans. Des tests Pap plus fréquents (tous les trois ans) sont toujours considérés comme acceptables pour les bureaux sans accès à Test primaire du VPH. Les précédentes directives de l'ACS, publiées en 2012, recommandaient de commencer le dépistage à 21 ans.
Quant aux hommes, il n'existe actuellement aucun test HPV disponible pour détecter le VPH génital. Cependant, certains médecins peuvent exécuter un test HPV sur un frottis anal chez les hommes (et femmes) à haut risque qui ont des relations sexuelles anales réceptives.
Certains médecins hésitent à effectuer des tests HPV

L'une des raisons pour lesquelles les agences de santé sont réticentes à émettre des recommandations de tests de routine est que les avantages des tests HPV sont encore largement incertains.
Bien qu'un test HPV négatif soit une bonne indication que vous n'obtiendrez pas de cancer, un résultat positif ne signifie souvent rien. En effet, la majorité des infections au VPH disparaissent en deux ans sans aucune complication. En tant que tel, un résultat positif peut causer plus de détresse que nécessaire ou des investigations médicales directes qui ne sont pas nécessaires.
Guide de discussion HPV Doctor
Obtenez notre guide imprimable pour votre prochain rendez-vous chez le médecin pour vous aider à poser les bonnes questions.

La vaccination contre le VPH n'est pas réservée aux jeunes

Les CDC recommandent actuellement la vaccination contre le VPH pour toutes les filles de 11 ou 12 ans. Ils approuvent également son utilisation chez les femmes âgées de 13 à 26 ans qui n'ont pas été vaccinées auparavant. Les personnes âgées de 3 à 26 ans qui n'ont pas encore été vaccinées aura probablement besoin d'une troisième dose pour améliorer l'efficacité.
Mais ce n'est pas parce que vous avez plus de 26 ans que vous ne devriez pas vous faire vacciner. Les hommes gais et bisexuels, les personnes transgenres et les personnes immunodéprimées (y compris celles vivant avec le VIH) font partie des groupes que les CDC recommandent pour une vaccination ultérieure car ils courent un risque beaucoup plus élevé de cancer anal et cervical que la population générale.
Les directives de l'ACS pour la vaccination contre le VPH diffèrent de celles du CDC. En 2020, l'ACS a commencé à recommander que la vaccination de routine contre le VPH commence à l'âge de 9 ans pour aider à soutenir les taux de vaccination plus tôt dans l'ensemble. ACS a également commencé à recommander de ne pas vacciner les personnes de plus de 27 ans en raison du faible bénéfice attendu et également d'une pénurie de vaccins.
Si vous avez plus de 26 ans, votre médecin décidera en fin de compte dans quelle mesure vous êtes approprié pour le vaccin contre le VPH. Si vous pensez que vous présentez un risque accru de cancer du col de l'utérus ou de l'anus, n'hésitez pas à demander à votre médecin d'en pratiquer un. C'est rapide, simple et coûte environ 100 $ (que votre assurance peut couvrir).
Obtenir le vaccin contre le VPH ne signifie pas que vous pouvez renoncer au dépistage du cancer
Même si vous recevez le vaccin contre le VPH, vous devez toujours être vigilant pour vous faire dépister pour le cancer du col de l'utérus.Le vaccin montre une réduction des précancers plus avancés, mais il n'a pas été assez longtemps pour fournir les 20 années de données nécessaires pour indiquer une réduction des cas réels de cancer.