
Contenu
Afin de diagnostiquer l'épilepsie, votre médecin devra vérifier que vous avez eu au moins deux crises non provoquées, puis déterminer de quel type de crises il s'agissait. Cela peut impliquer un examen neurologique et une variété de tests, dont le plus courant est un électroencéphalogramme (EEG). D'autres tests peuvent inclure des tests sanguins, une tomographie informatisée (TDM), une imagerie par résonance magnétique (IRM) et une tomographie par émission de positons (TEP). Il est important que votre médecin diagnostique avec précision le type de crises que vous avez et où elles commencent afin de trouver le traitement le plus efficace.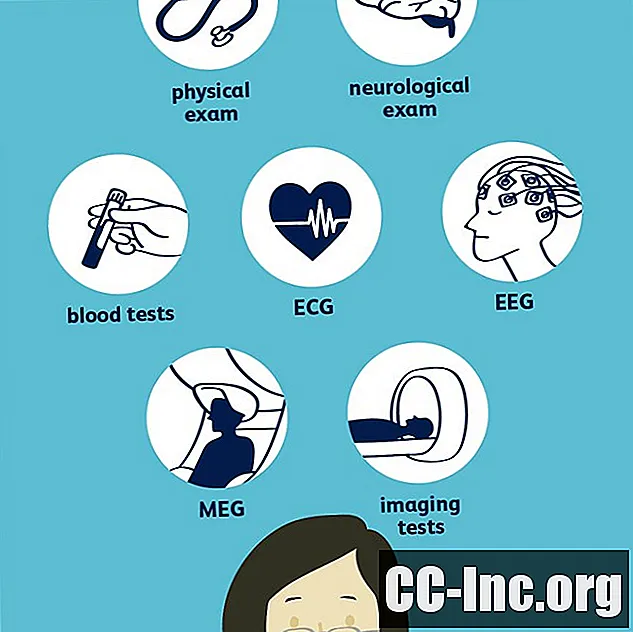
Examen physique / antécédents médicaux
Votre médecin commencera par examiner vos antécédents médicaux et familiaux pour voir si des crises surviennent dans votre famille et vous posera des questions sur les symptômes que vous avez ressentis.
Le diagnostic de l'épilepsie peut être délicat, car votre médecin ne sera probablement pas témoin de votre crise. Cela aide si vous gardez un historique détaillé, y compris:
- Ce que vous faisiez avant le début de votre crise
- Comment vous vous sentiez avant, pendant (si vous vous souvenez de quelque chose) et après
- Combien de temps la crise a duré
- Tout ce qui peut l'avoir déclenché
- Détails sur les sensations, les sentiments, les goûts, les sons ou les phénomènes visuels
Obtenez des descriptions détaillées de toute personne qui a été témoin de vos crises. Les récits de témoins oculaires sont inestimables pour diagnostiquer l'épilepsie.
Vous passerez probablement également un examen physique afin que votre médecin puisse vérifier s'il existe une condition médicale sous-jacente qui cause vos crises. Si vous souffrez déjà d'une maladie chronique, assurez-vous d'en informer votre médecin, car elle peut y contribuer.
Même si votre affection sous-jacente n'en est pas la cause, elle pourrait néanmoins interférer avec tout médicament anti-épileptique prescrit par votre médecin en provoquant une mauvaise absorption ou des interactions négatives.
Vous pouvez utiliser notre guide de discussion avec le médecin ci-dessous pour entamer une conversation avec votre médecin au sujet de vos symptômes et de la façon dont vos crises se manifestent.
Guide de discussion du médecin traitant de l'épilepsie
Obtenez notre guide imprimable pour votre prochain rendez-vous chez le médecin pour vous aider à poser les bonnes questions.

Laboratoires et tests
Votre médecin peut commander un certain nombre de laboratoires et de tests pour vous aider à poser un diagnostic.
Tests neurologiques
Afin de déterminer comment vos crises peuvent vous affecter, votre médecin peut effectuer des tests neurologiques pour évaluer votre comportement, ainsi que vos capacités intellectuelles et motrices. Cela peut également aider à déterminer le type d'épilepsie dont vous souffrez.
Un examen neurologique peut impliquer de tester vos réflexes, votre équilibre, votre force musculaire, votre coordination et votre capacité à ressentir. Si vous recevez un diagnostic d'épilepsie, votre médecin procédera probablement à un bref examen neurologique chaque fois que vous aurez un contrôle pour voir comment votre médicament vous affecte.
Des analyses de sang
Vous aurez probablement des analyses de sang, y compris un panel métabolique complet, pour vous assurer que vos reins, votre thyroïde et d'autres organes fonctionnent correctement et qu'ils ne sont pas la cause de vos crises.
Vous pouvez également avoir une formule sanguine complète (CBC) pour vérifier les infections. Un test sanguin peut également examiner votre ADN pour des conditions génétiques qui pourraient expliquer vos crises.
Électrocardiogramme (ECG)
Puisqu'il est possible d'être mal diagnostiqué avec l'épilepsie alors que vous souffrez réellement d'une maladie appelée syncope (voir «Diagnostics différentiels» ci-dessous), votre médecin voudra peut-être faire un électrocardiogramme (ECG) pour vérifier votre cœur. Un ECG peut exclure une arythmie cardiaque (rythme cardiaque anormal) pouvant avoir provoqué une syncope.
Un ECG est un test rapide et indolore qui mesure et enregistre l'activité électrique de votre cœur pendant plusieurs minutes à l'aide d'électrodes fixées à votre poitrine. Votre médecin peut alors vous dire si votre cœur bat régulièrement et s'il est trop sollicité ou non.
Électroencéphalogramme (EEG)
L'électroencéphalogramme (EEG) est l'outil de diagnostic le plus couramment utilisé par les médecins pour l'épilepsie, car il capte des ondes cérébrales anormales.Cela dit, un EEG anormal soutient simplement un diagnostic de crises; il ne peut pas les exclure car certaines personnes ont des ondes cérébrales normales entre les crises.
D'autres ont une activité cérébrale anormale même lorsqu'ils n'ont pas de crise. Des ondes cérébrales anormales peuvent également être observées lorsque vous avez eu un accident vasculaire cérébral, un traumatisme crânien ou une tumeur.
Il peut être utile d'avoir un EEG dans les 24 heures suivant votre première crise, si possible.
Votre médecin peut vous faire venir pour votre EEG très tôt le matin lorsque vous êtes encore somnolent ou vous obliger à rester éveillé tard la nuit précédente afin d'augmenter les chances d'enregistrer une activité épileptique.
Pour cette procédure, les électrodes sont attachées à votre cuir chevelu à l'aide d'une colle lavable. Les électrodes ont des fils qui les relient à une machine EEG, qui enregistre l'activité électrique de votre cerveau, généralement lorsque vous êtes éveillé. Les électrodes sont simplement destinées à la détection et ne conduisent pas d'électricité, c'est donc une procédure totalement indolore. Un EEG peut durer de 20 minutes à deux heures, selon les ordres de votre médecin.
Les ondes cérébrales sont enregistrées sous forme de lignes ondulées appelées traces, et chaque trace représente une zone différente de votre cerveau. Votre neurologue recherche des schémas, appelés épileptiformes, qui montrent une tendance à l'épilepsie.Ceux-ci peuvent se manifester sous forme de pointes, de vagues pointues ou de décharges de pointes et vagues.
Si une activité anormale apparaît sur votre EEG, le tracé peut indiquer où dans votre cerveau la crise a commencé. Par exemple, si vous avez des crises généralisées, ce qui signifie qu'elles impliquent les deux côtés de votre cerveau, il y aura probablement des décharges spike-and-wave réparties dans tout votre cerveau. Si vous avez des crises focales, c'est-à-dire qu'elles ne concernent qu'une seule zone de votre cerveau, il y aura des pointes ou des ondes pointues à cet endroit spécifique.
Votre médecin voudra peut-être que vous ayez un EEG haute densité plutôt qu'un EEG classique. Cela signifie simplement que les électrodes sont placées plus près l'une de l'autre, ce qui peut aider à localiser plus précisément où commencent vos crises dans votre cerveau.
Magnétoencéphalographie (MEG)
Les neurones de votre cerveau créent des courants électriques qui, à leur tour, créent de petits champs magnétiques qui peuvent être mesurés par magnétoencéphalographie (MEG). Un MEG est souvent effectué en même temps qu'un EEG ou utilisé avec l'imagerie par résonance magnétique (IRM) et peut être particulièrement utile pour identifier la zone de votre cerveau d'où proviennent vos crises.
Semblable à un EEG, un MEG est non invasif et indolore, utilisant des bobines métalliques et des capteurs pour mesurer votre fonction cérébrale. Il peut être plus précis qu'un EEG pour détecter l'emplacement de vos crises, car votre crâne et les tissus entourant votre cerveau n'interfèrent pas avec les lectures, alors qu'ils affectent les lectures d'un EEG. Cependant, les deux tests se complètent puisque chacun peut détecter des anomalies, l'autre ne le fait pas.
Imagerie
Votre médecin voudra peut-être faire un ou plusieurs tests d'imagerie de votre cerveau pour rechercher d'éventuelles anomalies et pour localiser l'origine des crises dans votre cerveau.
Imagerie par résonance magnétique (IRM)
L'imagerie par résonance magnétique (IRM) utilise un champ magnétique et des ondes radio pour donner une image détaillée de votre cerveau et est considérée comme la meilleure méthode d'imagerie pour l'épilepsie car elle est particulièrement sensible à la détection de diverses causes de crise. Il peut exclure des anomalies et des lésions cérébrales structurelles qui peuvent être à l'origine de vos crises, ainsi que des zones qui se sont développées anormalement et des modifications de la substance blanche de votre cerveau.
Tomographie informatisée (CT)
Une tomodensitométrie (TDM) utilise des rayons X et peut être utilisée pour détecter des problèmes évidents dans votre cerveau, tels qu'une hémorragie, des kystes, des tumeurs volumineuses ou des anomalies structurelles évidentes. Une tomodensitométrie peut être utilisée dans la salle d'urgence pour exclure toute condition nécessitant un traitement immédiat, mais une IRM est considérée comme plus sensible et généralement utilisée dans des situations non urgentes.
Tomographie par émission de positrons (TEP)
Lorsque vous passez une TEP, une faible dose de matière radioactive est injectée dans votre veine pour enregistrer la manière dont votre cerveau utilise le sucre. Cette analyse est généralement effectuée entre les crises pour identifier les zones de votre cerveau qui ne métabolisent pas bien le sucre, un indicateur de l'origine de la crise. Ce test est particulièrement utile lorsque vous avez des crises focales.
Tomographie informatisée par émission de photons uniques (SPECT)
Un test de tomographie informatisée par émission d'un seul photon (SPECT) est un test spécialisé qui n'est généralement utilisé que si d'autres tests n'ont pas été en mesure de localiser le début de vos crises. Lorsque vous avez une crise, plus de sang coule dans la zone de votre cerveau dont il provient.
Un test SPECT est identique à un scanner, sauf que, comme un TEP, vous êtes injecté avec une faible dose de matière radioactive juste avant que le scan lui-même ne soit effectué. La matière radioactive montre l'activité du flux sanguin dans votre cerveau, aidant à identifier l'origine de vos crises.
Diagnostics différentiels
Plusieurs autres conditions peuvent ressembler à un trouble épileptique, et votre médecin devra peut-être les écarter avant de vous diagnostiquer l'épilepsie.
Syncope
La syncope se produit lorsque vous perdez connaissance en raison d'un manque de circulation sanguine vers le cerveau, ce qui peut provoquer des secousses ou une raideur de vos muscles, comme une crise. Votre corps réagit de manière excessive et votre tension artérielle et votre fréquence cardiaque chutent, ce qui vous fait vous évanouir. Une fois que vous êtes allongé, la gravité permet au sang de retourner dans votre cœur et vous reprenez conscience rapidement.
Elle peut être diagnostiquée à tort comme une épilepsie, en particulier si personne n'a été témoin de l'événement.
La cause la plus fréquente de syncope est syncope vasovagale. Aussi appelée simple évanouissement ou syncope réflexe, cette condition survient en raison d'un réflexe neurologique souvent déclenché par des facteurs comme la douleur, la peur, une situation bouleversante, le stress ou la vue du sang.
Si votre médecin soupçonne que la syncope vasovagale est la cause de ce qui semble être une crise, vous pouvez avoir un test de table inclinable pour aider à le diagnostiquer. Dans un test de table inclinable, vous vous allongez sur une table qui est lentement inclinée vers le haut en position debout pendant que votre tension artérielle et votre fréquence cardiaque sont surveillées pour voir comment elles réagissent à la gravité. Cela peut vous faire vous évanouir.
Certaines personnes atteintes de syncope vasovagale présentent des signes avant-coureurs de l'évanouissement, tels que transpiration, nausée, vision floue ou faiblesse, mais certaines personnes ne le font pas.
Syndrome du QT long peut également provoquer une syncope. Il s'agit d'un trouble héréditaire du système électrique cardiaque, qui contrôle le rythme cardiaque. Les personnes atteintes du syndrome du QT long peuvent développer des épisodes soudains et inattendus d'une variété particulière de tachycardie ventriculaire, un rythme cardiaque rapide potentiellement dangereux, qui conduit généralement à une syncope soudaine et peut même conduire à un arrêt cardiaque soudain. Le syndrome du QT long, une fois diagnostiqué, peut être traité efficacement.
Il y a d'autres moments où le déclencheur de syncope est inconnu, mais les épisodes se produisent généralement lorsque vous êtes debout.
Une différence entre une crise et une syncope est que lorsque vous vous réveillez après une syncope, vous êtes immédiatement alerte. Avec une crise, vous êtes souvent somnolent et désorienté pendant quelques minutes ou plus. Il est très rare d'avoir à la fois une syncope et une crise d'épilepsie.
Accident ischémique transitoire
Un accident ischémique transitoire (AIT) est souvent appelé un mini-AVC et est beaucoup plus probable chez les personnes âgées. Pendant un AIT, le flux sanguin vers votre cerveau est temporairement bloqué et vos symptômes peuvent être similaires à ceux d'un accident vasculaire cérébral. Cependant, contrairement à un accident vasculaire cérébral, il se résout généralement en quelques minutes sans aucun dommage durable. Un TIA peut être un signe d'avertissement que vous allez avoir un accident vasculaire cérébral à l'avenir et que vous avez toujours besoin de soins médicaux.
Un TIA peut être confondu avec une saisie. Parfois, les gens ont des membres tremblants pendant un AIT, bien que ce ne soit pas courant. Les AIT et un type de crise connu sous le nom de crises aphasiques peuvent provoquer une aphasie (être incapable de parler ou de comprendre les autres). Une différence est qu'avec un AIT, cela se produit soudainement et ne s'aggrave pas, alors que dans une crise aphasique, cela progresse généralement.
Les TIA et les crises peuvent également vous faire tomber soudainement au sol, ce que l'on appelle une attaque de chute. Si vous êtes un adulte plus âgé et que vous n'avez jamais eu de crise auparavant, votre médecin vous testera probablement pour exclure ou confirmer un AIT.
Migraine
La migraine et l'épilepsie impliquent des épisodes de dysfonctionnement cérébral et partagent certains symptômes, notamment des maux de tête, des nausées, des vomissements, une aura visuelle, des picotements et des engourdissements. Avoir des antécédents personnels ou familiaux de migraine peut être un indice important qui aide votre médecin à faire la différence entre les deux problèmes.
Bien que les maux de tête soient le symptôme caractéristique d'une migraine, 45% des personnes atteintes d'épilepsie en souffrent également après une crise, et la douleur peut ressembler à une migraine. De plus, jusqu'à un tiers des personnes souffrant de migraine ne ressentent pas des maux de tête avec au moins certaines de leurs migraines.
De nombreuses personnes souffrant de migraine ont une aura visuelle qui leur permet de savoir qu'une migraine s'en vient. Une aura visuelle peut également survenir avec l'épilepsie qui prend naissance dans le lobe occipital du cerveau. Les auras visuelles épileptiques ont tendance à ne durer que quelques minutes, tandis que les auras visuelles de la migraine peuvent durer jusqu'à une heure.
Des symptômes somatosensoriels comme un engourdissement, des picotements, des douleurs et la sensation qu'un ou plusieurs de vos membres sont «endormis» peuvent également survenir à la fois dans l'épilepsie et la migraine. Comme les auras visuelles, elles se propagent lentement et peuvent durer jusqu'à une heure en cas de migraine, alors qu'elles surviennent rapidement et ne durent que quelques minutes avec l'épilepsie.
La perte de conscience et l'activité motrice comme la raideur ou les secousses musculaires sont très inhabituelles dans la migraine, de sorte que ces symptômes sont beaucoup plus susceptibles d'être l'épilepsie. La confusion ou la somnolence qui dure un certain temps après un épisode est plus fréquente dans l'épilepsie, mais elle peut également survenir dans certains types de migraine.
Crises de panique
Si vous êtes sujet aux crises de panique, vous souffrez probablement d'un trouble anxieux sous-jacent. Les symptômes d'une crise de panique sont la transpiration, l'augmentation de la fréquence cardiaque, un sentiment de malheur imminent, des douleurs thoraciques, des étourdissements et un essoufflement. Une crise de panique peut également entraîner des tremblements et des tremblements. Rarement, l'hyperventilation qui accompagne souvent une attaque peut vous faire perdre brièvement connaissance. Tous ces éléments peuvent être confondus avec des signes de crise.
Les attaques de panique sont particulièrement susceptibles d'être confondues avec des convulsions lorsque vous ne vous sentez pas anxieux ou stressé avant qu'une attaque ne se produise. Les crises peuvent également être confondues avec des crises de panique, car les troubles anxieux co-surviennent généralement avec l'épilepsie et la peur peut survenir après une crise, en particulier dans l'épilepsie du lobe temporal.
Une façon de faire la différence entre une crise de panique et une crise est qu'une crise de panique peut durer de quelques minutes à quelques heures, alors que les crises se produisent brusquement et durent généralement moins de deux minutes.
Les automatismes moteurs comme le claquement ou le clignement des lèvres, l'absence de réponse et la somnolence après un épisode sont également peu probables dans une crise de panique, mais fréquents avec des convulsions.
Crises psychogènes non épileptiques
Alors que les crises psychogènes non épileptiques (PNES) ressemblent à des crises régulières, il n'y a pas d'activité cérébrale électrique anormale qui les lie à l'épilepsie. La cause de ces crises semble être psychologique plutôt que physique, et elles sont classées comme un sous-type de trouble de conversion sous les symptômes somatiques et les troubles associés dans le Manuel diagnostique et statistique des troubles mentaux, 5e édition (DSM-5). La surveillance vidéo EEG est généralement utilisée pour diagnostiquer le PNES.
Il existe plusieurs différences entre les crises épileptiques et les crises non épileptiques psychogènes:
Crises d'épilepsieDure généralement entre 1 et 2 minutes
Les yeux sont généralement ouverts
L'activité motrice est spécifique
La vocalisation est rare
Un rythme cardiaque rapide est courant
La teinte bleue de la peau est courante
Les symptômes post-crise incluent la somnolence, la confusion, les maux de tête
Peut durer plus de 2 minutes
Les yeux sont souvent fermés
L'activité motrice est variable
La vocalisation est courante
Le rythme cardiaque rapide est rare
La teinte bleue de la peau est rare
Les symptômes post-crise sont minimes et disparaissent rapidement
Narcolepsie avec cataplexie
La narcolepsie est un trouble du sommeil qui provoque des épisodes de somnolence extrême dans lesquels vous pouvez vous endormir de quelques secondes à quelques minutes tout au long de la journée. Cela peut arriver à tout moment, y compris lorsque vous marchez, parlez ou conduisez. C'est rare, touchant environ 135 000 à 200 000 personnes aux États-Unis.
Lorsque vous souffrez de narcolepsie avec cataplexie, appelée narcolepsie de type 1, vous ressentez également une perte soudaine partielle ou complète du tonus musculaire qui peut entraîner des troubles de l'élocution, des genoux fléchis et même des chutes. Cela peut être confondu avec une crise atonique, qui entraîne également une perte de tonus musculaire.
Une façon de différencier les deux est que la cataplexie survient généralement après que vous avez ressenti une émotion forte, comme le rire, la peur, la surprise, la colère, le stress ou l'excitation. Votre médecin peut effectuer une étude du sommeil et un test de latence du sommeil multiple (MSLT) pour diagnostiquer la narcolepsie.
Troubles du mouvement paroxystique
Il existe plusieurs troubles du mouvement paroxystique qui peuvent ressembler à de l'épilepsie en raison des contractions involontaires, des contorsions ou des mouvements répétitifs qui peuvent survenir à des moments différents.
La cause de ces troubles n'est pas comprise, mais ils peuvent survenir sans raison, dans votre famille ou survenir lorsque vous souffrez d'une autre maladie telle que la sclérose en plaques (SEP), un accident vasculaire cérébral ou une lésion cérébrale traumatique. Les médicaments anti-épileptiques peuvent être utiles pour certains types de ces troubles et ils sont souvent diagnostiqués en fonction de vos antécédents et éventuellement d'un EEG vidéo surveillé.
Comment l'épilepsie est traitée